Tema 13 – Fundamentos y utilidad de los estudios neurofisiológicos
Dr. Jesús Pastor Gómez
INTRODUCCIÓN A LOS ESTUDIOS NEUROFISIOLÓGICOS
El Sistema Nervioso (SN) se caracteriza por la capacidad de manejar información de manera muy rápida y en magnitudes aún no igualadas por ningún computador artificial. Esta función la realiza básicamente mediante señales eléctricas. La detección y análisis de dichas señales se lleva a cabo, en la clínica, por el neurofisiológo clínico y es, sin duda, la mejor manera de conocer el estado funcional del sistema que está siendo estudiado.
Los estudios funcionales que pueden llevarse a cabo dependen de la porción de SN que se esté estudiando. El SN se divide en:
1.- Sistema Nervioso Central (SNC), que incluye el cerebro, cerebelo, tronco del encéfalo y médula espinal. Los estudios neurofisiológicos que pueden llevarse a cabo en este sistema son:
- – Electroencefalografía (EEG). Estudia la actividad bioeléctrica generada por la corteza cerebral.
– Magnetoencefalografía (MEG). Estudia la actividad biomagnética cortical.
– Potenciales Evocados (PE). Estudian la respuesta cortical ante la estimulación de diversos sistemas sensoriales aferentes. También puede incluirse en este grupo el estudio del sistema motor (eferente). Una parte importante de estos PE es externa al SNC.
2.- Sistema Nervioso Periférico (SNP), que incluye los nervios raquídeos y plexos, así como los troncos nerviosos mixtos de tronco y miembros. El principal estudio que puede llevarse a cabo es:
- – Electroneurografía (ENG). Consiste en la estimulación y el registro de la actividad que viaja por diferentes nervios periféricos. Debe complementarse, con frecuencia, con el estudio de la actividad muscular (ver más abajo).
3.- Sistema Nervioso Autónomo (SNA). Divido, a su vez, en dos sub-sistemas: simpático y parasimpático. Existen diferentes test, entre los que cabe destacar la respuesta cutánea simpático-refleja, el test de intervalo RR, el test de respuesta sudomotriz o el test de la mesa basculante. Por cuestiones de tiempo no serán analizados en este seminario.
4.- Sistema Neuromuscular. Aunque desde el punto de vista anatómico no pertenezca al SN, desde el punto de vista función es un continuo con el mismo y resulta fundamental como principal efector del SN. Se estudia mediante las siguientes técnicas:
- – Electromiografía (EMG). Consiste en el registro y análisis de la actividad muscular registrada de diferentes maneras. Es habitual el estudio de la conducción nerviosa mediante ENG para complementar este estudio.
– Estudio de la unión neuromuscular. Es un campo mixto, entre la ENG y la EMG.
A continuación vamos a discutir algunas de estas técnicas y su utilidad en el estudio de la función del SN, pero, en primer lugar, vamos a analizar algunos conceptos técnicos indispensables para comprender cómo se realiza el estudio neurofisiológico.
INSTRUMENTACIÓN Y CONCEPTOS BÁSICOS
Las señales generadas por el SN son, por lo general, muy pequeñas. Considérese la instrumentación necesaria para el registro de un electrocardiograma (ECG) y, a continuación, téngase en cuenta que las señales cerebrales son unas 1000 veces más pequeñas. Por ello, es necesario un equipo de moderada a alta sofisticación electrónica para el registro de estas señales.
La actividad del sistema neuromuscular genera campos eléctricos y magnéticos. Los campos eléctricos pueden describirse mediante una magnitud denominada potencial que tiene la enorme ventaja de ser mucho más fácil de manejar tanto en términos teóricos (analíticos) como prácticos, que los campos. Los campos eléctricos (denominados mediante la letra 𝐸̅→) son magnitudes vectoriales, es decir, para su manejo debe conocerse su valor en las tres coordenadas espaciales (además, se precisa el álgebra vectorial para su análisis correcto). Sus unidades son V/m (Voltios/metro). Sin embargo, el potencial (denominado V), es una magnitud escalar, esto es, puede conocerse mediante un valor único (como la distancia o la temperatura) y su álgebra es mucho más simple. Sus unidades son V (voltios).
Dada la pequeñez de las magnitudes medidas, es habitual el uso de magnitudes como los centímetros (cm, 10-2 m), milivoltios (mV, 10-3 V), microvoltios (μV, 10-6 V) o femtotestlas (fT, 10-15 T).
Con la excepción de la MEG (cuyas características se comentarán más abajo), todos los registros neurofisiológicos se hacen en unidades de potencial, por lo que se habla de potenciales (p.e. en los potenciales evocados). Para adquirir estos potenciales es necesario utilizar los siguientes instrumentos:
- – Electrodos. Piezas metálicas que entran en contacto directo con el tejido. Pueden ser agujas subcutáneas, discos de 1 cm de diámetro para la piel, etc.
– Amplificador. Amplifica la señal captada por los electrodos.
– Sistema de conversión analógico-digital (ADC, por analog-to-digital converter). Convierte la señal analógica adquirida, en una señal digital, a la que se le pueden aplicar herramientas de análisis numérico.
– Sistema de inscripción, análisis y almacenamiento. Muestra el resultado sobre un papel o, más habitualmente, sobre la pantalla de un ordenador. Permite realizar diversas medidas sobre la señal y la almacena (en disco duro, DVD, CD,…) para un análisis posterior.
– En numerosas ocasiones, un sistema de estimulación eléctrico (y en ocasiones magnético). Se trata de un sistema que permite estimular corteza cerebral, nervio periférico, cóclea, etc. Es fundamental que el sistema de estimulación y registro estén bien sincronizados.
Todas las técnicas neurofisiológicas están fundamentadas en la capacidad del SN y muscular de generar corrientes eléctricas y campos magnéticos susceptibles de ser registrados.
ELECTROENCEFALOGRAFÍA
La EEG es el registro y análisis de la actividad bioeléctrica generada por la corteza cerebral. Habitualmente este registro se lleva a cabo sobre la superficie de la piel de la cabeza (scalp), aunque, como veremos más adelante existen otras posibilidades.
El registro se lleva a cabo mediante electrodos metálicos situados sobre la piel del cráneo. Se colocan de acuerdo con un sistema estandarizado llamado Sistema Internacional 10-20. En la clínica rutinaria, se emplean 19 electrodos cuya nomenclatura y posición en scalp se indican en la tabla 1.
| Lóbulo/área cerebral | Izquierdo | Línea media | Derecho |
|---|---|---|---|
| Polo frontal | Fp1 | Fpz | Fp2 |
| Frontal | F3 | Fz | F4 |
| Central (rolándico) | C3 | Cz | C4 |
| Parietal | P3 | Pz | P4 |
| Occipital | O1 | Oz | O2 |
| Temporal anterior | F7 | F8 | |
| Temporal medio | T3 | T4 | |
| Temporal posterior | T5 | T6 | |
| Temporal verdadero | T1 | T2 |
Tabla 1. Localización de los electrodos según el Sistema Internacional 10-20
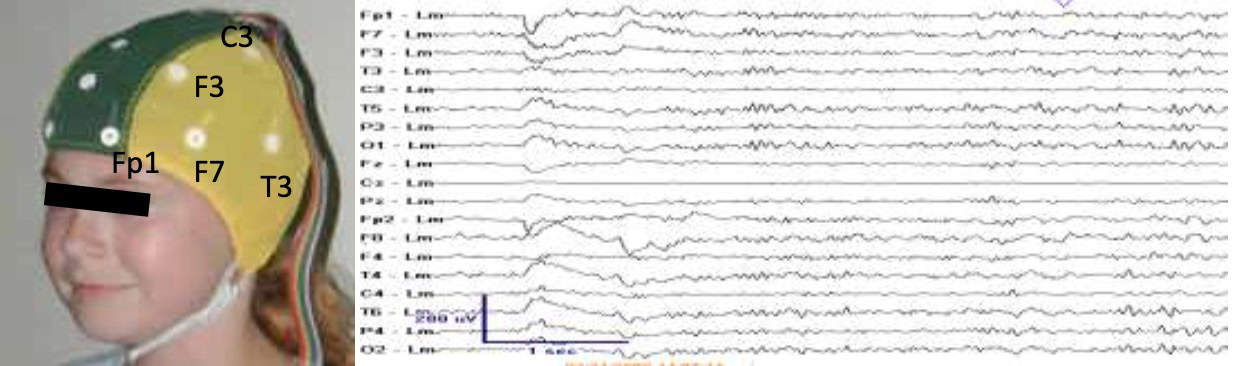
Estos electrodos pueden combinarse de diferentes modos para hacer un montaje: son muy habituales el montaje monopolar, donde cada electrodo se refiere a un electrodo común y el diferencial en el que cada electrodo se refiere al siguiente; de este modo, cada electrodo es activo y referencial. La información obtenida con cada montaje es complementaria. Por ello, un buen análisis del EEG debería hacerse mediante diferentes montajes.
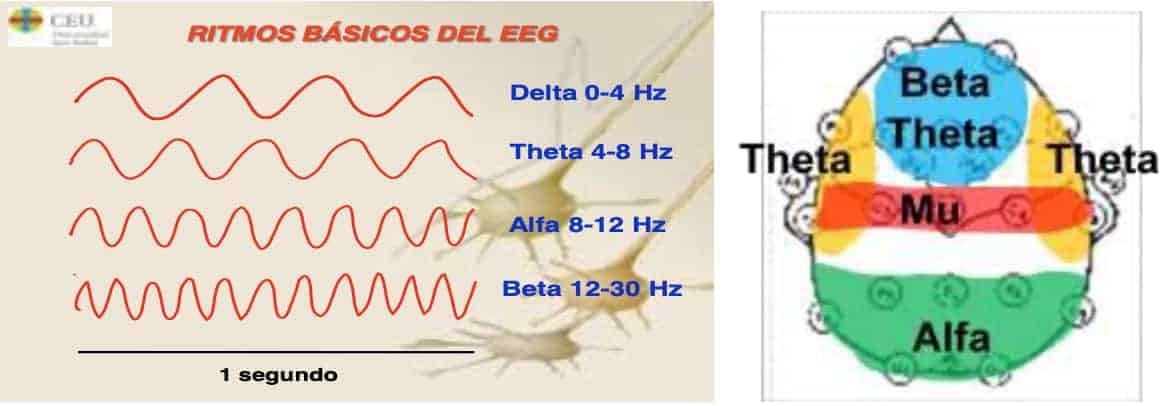
Los ritmos cerebrales se han clasificado en los siguientes tipos o bandas:
- – Delta (δ). Ritmo comprendido entre 0.1 y 4.5 Hz. Se localiza, fundamentalmente en línea media y regiones frontales. Es especialmente importante en algunas fases del sueño.
– Theta (θ). Ritmo comprendido entre 4.5 y 7.5 Hz. Se localiza en las mismas regiones que el ritmo delta.
– Alfa (α). Ritmo comprendido entre 7.5 y 12.5 Hz. Se localiza especialmente en regiones occipitales y rolándicas (donde recibe el nombre de ritmo mu).
– Beta (β). Ritmo con una frecuencia superior a 13 Hz. Se localiza en regiones frontales y rolándicas.
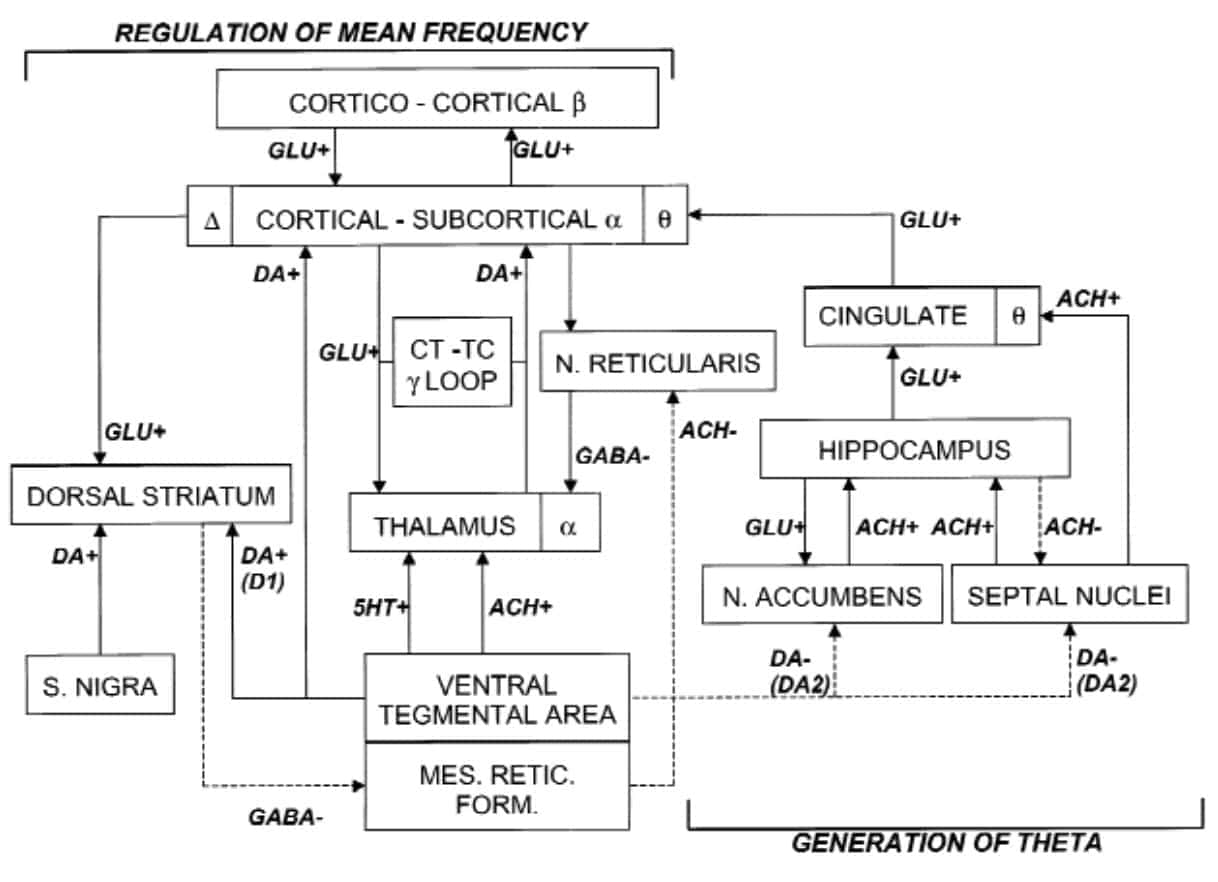
El EEG es una técnica extraordinariamente útil porque, aunque utiliza registros procedentes de la corteza cerebral, de forma indirecta estudia muchos más sistemas que la propia corteza, como se puede observar en el siguiente esquema:
La correcta interpretación del EEG debe valorar diferentes aspectos del mismo. Entre ellos, los siguientes:
- – Organización topográfica. Una topografía correcta supone que los diferentes ritmos deben estar presentes en las regiones indicadas en condiciones adecuadas: p.e, ritmo alfa occipital.
– Reactividad ante determinados estímulos. Por ejemplo, el ritmo alfa occipital desaparece al abrir los ojos.
– Ausencia/presencia de asimetrías interhemisféricas significativas. Existen algunas asimetrías (de voltaje, frecuencia o distribución) que son fisiológicas.
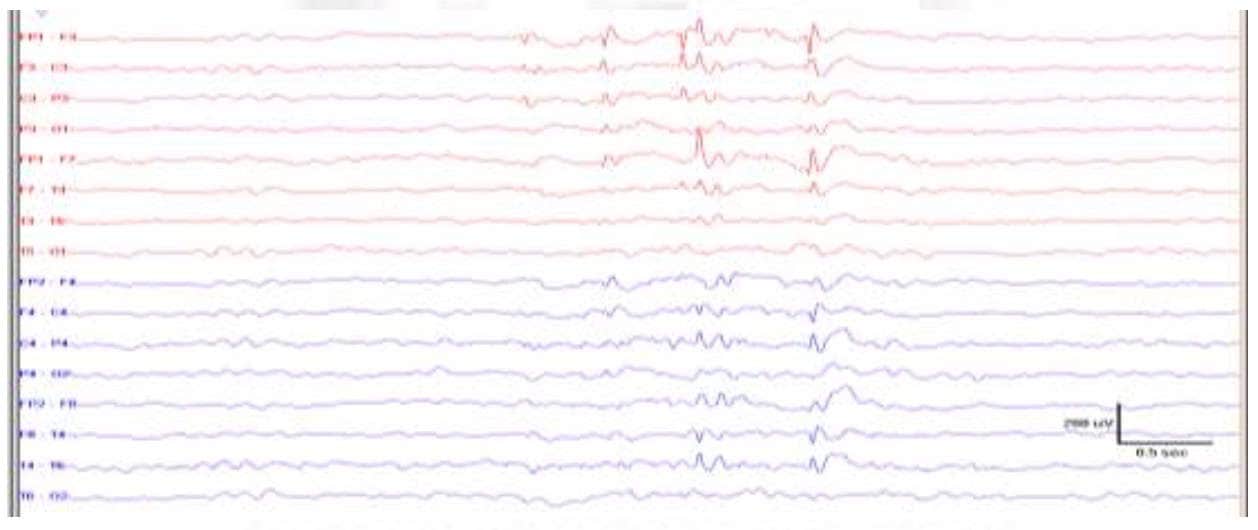
– Ausencia/presencia de actividades paroxísticas anómalas. Por ejemplo, la presencia de descargas epileptógenas interictales, como las puntas, puntas- onda o polipuntas.
Veamos algunas de las indicaciones del EEG en la práctica clínica.
Estudios neurofisiológicos en la Epilepsia
Es, sin duda, la indicación más importante para el EEG, aunque en modo alguno la única. Está indicado en cualquier paciente con sospecha de crisis epilépticas. Es importante para la clasificación del tipo de epilepsia: parcial o generalizada. En caso de ser focal, permite identificar la región epileptógena
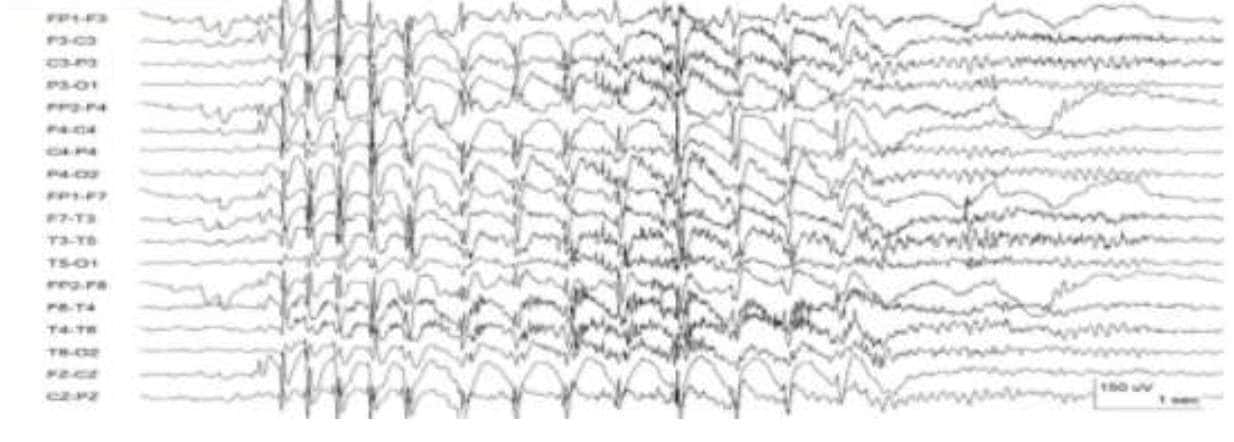
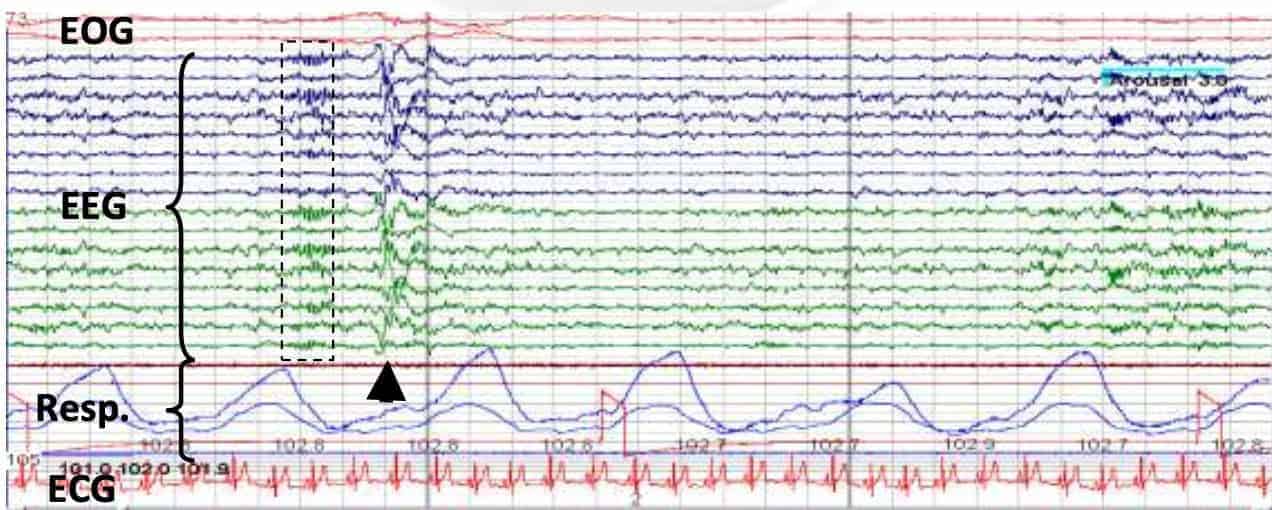
Estudio del sueño. Polisomnografía
La Polisomnografía (PSG) es una técnica neurofisiológica que consiste en el estudio del sueño mediante el registro de diversas señales biológicas, entre las que se encuentran:
- – Electroencefalograma (EEG). Permite conocer las distintas fases del sueño, así como la presencia de patrones anómalos o DEI.
– Electrooculograma (EOG). Registra el movimiento de los ojos. Imprescindible para la determinación de la fase de sueño REM (del inglés Rapid Eye Movement)
– Electromiograma (EMG). Registra el tono muscular y se usa para definir el sueño REM. También puede ser útil para diagnosticar alteraciones del sueño, como el síndrome de movimientos periódicos de las extremidades.
– Flujo ventilatorio nasal y/o oral. Necesario para el diagnóstico de apneas o hipopneas.
– Electrocardiograma (ECG). Muy útil para detectar arritmias o alteraciones de la perfusión miocárdica durante algunas fases del sueño.
Existen numerosas patologías del sueño y su diagnóstico es imprescindible para el tratamiento y posibilitar un cambio radical en la calidad de vida del paciente.
Está indicada ante cualquier trastorno de sueño.
Valoración del coma
El estudio EEG es fundamental para la valoración de los estados de alteración del nivel de conciencia. Su utilidad tiene un indiscutible valor diagnóstico y, en numerosas ocasiones, también pronóstico.
Es habitual que los pacientes en un coma agudo, en una UCI, tengan una monitorización de EEG de larga duración, con el objeto de valorar no solo un periodo limitado de tiempo, sino al menos un periodo de 24 h, para conocer la existencia o ausencia de ritmos circadianos en el cerebro del paciente.
Encefalopatías
El EEG es la mejor manera de valorar la función cerebral en las encefalopatías. Adolece del problema general de no ser específico, pero, por el contrario, si resulta sensible, además de tener un importante papel en el pronóstico cuando se realizan estudios seriados.
El hallazgo principal en numerosos procesos que afectan a la corteza cerebral de forma difusa es la presencia de ritmos delta y theta generalizados y de gran amplitud.
En algunas ocasiones el estudio EEG es suficiente para sospechar, con un alto grado de probabilidad en algunas patologías, como puede ser el trazado típico de la enfermedad priónica de Creutzfeld-Jakob.
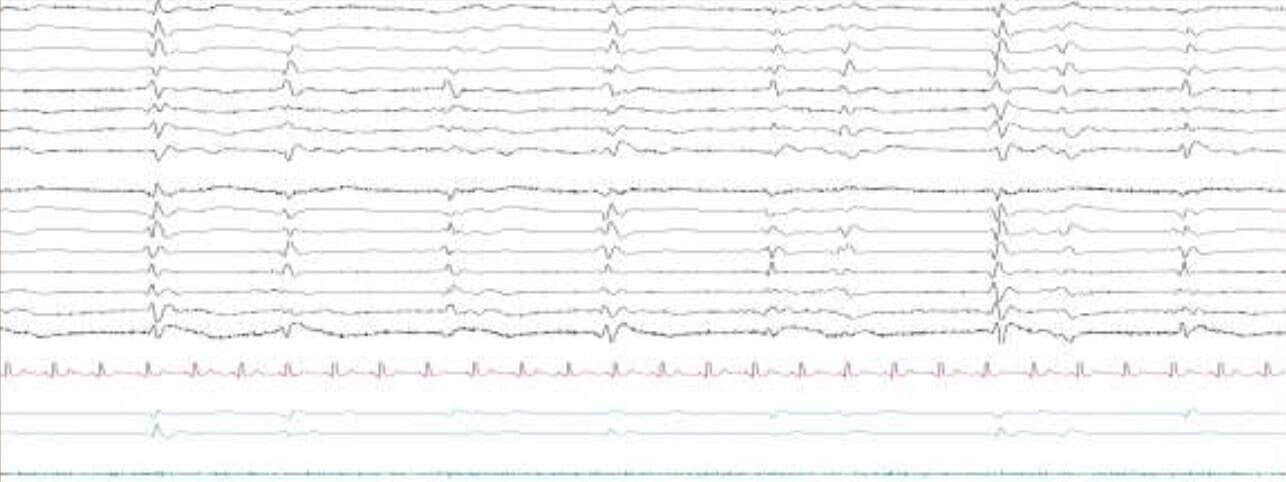
Valoración de trastornos cognitivos y patología psiquiátrica
Aunque este ha sido hasta hace poco un campo vetado para el EEG, desde hace pocos años el desarrollo de técnicas de EEG cuantificado (qEEG) ha permitido avances espectaculares en el diagnóstico precoz del trastorno cognitivo leve o de algunas demencias.
Por otro lado, la aplicación de técnicas de qEEG a determinadas patologías psiquiátricas, como la depresión mayor, el trastorno obsesivo-compulsivo o la esquizofrenia han obtenido resultados muy prometedores. Sin embargo, no es menos cierto que estas técnicas no son de uso habitual en nuestro medio.
MAGNETOENCEFALOGRAFÍA
La MEG es la técnica que permite el registro y análisis de la actividad biomagnética generada por la corteza cerebral. Esta actividad está originada por la actividad neuronal que da lugar al EEG, aunque existen diferencias importantes entre ambas técnicas.
Ventajas de la MEG
- – Capacidad de fusión con la RM. Esto permite determinar con gran precisión (en áreas superficiales de corteza) la región anatómica donde se origina la actividad biomagnética.
– No precisa ningún contacto con el paciente. No hay electrodos en contacto con la piel.
– Gran capacidad de resolución temporal y espacial de la actividad. Puede registrar a partir de más de 300 sensores.
Desventajas de la MEG
- – Necesita una gran infraestructura. Es una técnica muy cara, especialmente cuando se compara su rendimiento con el EEG.
– No existen criterios de normalidad como en el EEG
– No está demostrada su utilidad para patologías diferentes de la epilepsia y el mapping
– No resulta útil para estudiar estructuras profundas. Esta misma limitación es compartida con el EEG.
– Sólo permite estudiar la actividad magnética de los surcos corticales, no de la corteza superficial.
Escasa utilidad para el registro durante las crisis epilépticas.
POTENCIALES EVOCADOS
Los Potenciales Evocados (PE) consisten en el registro de la actividad neural inducida en respuesta a un estímulo externo. Las estructuras generadoras son locales y generalmente pequeñas (pequeñas superficies corticales o núcleos profundos), por lo que la amplitud de las señales es muy pequeña. Esto implica que para poder ser registrados y analizados, es imprescindible la promediación de la señal, es decir repetir numerosas veces (incluso hasta más de 1000 repeticiones) la misma señal, para obtener un potencial de pequeña amplitud. La calidad del registro mejora al aumentar el número de repeticiones (n, en realidad, mejora con n1/2) lo que permite registrar señales mucho menores (∼ 0.1 – 1.0 μV) que la actividad basal de fondo (∼ 30 μV, es decir entre 30 y 300 veces más pequeña).
Se utilizan, generalmente, para el estudio de diferentes sistemas sensoriales o motores.
En función de su latencia, existen diferentes tipos de PE pueden ser:
- – De corta latencia (< 50 ms). Estos suelen ser los potenciales más utilizados en la clínica habitual.
- De latencia intermedia (50 – 100 ms)
- De larga latencia (> 100 ms)
Potenciales evocados somatosensoriales (PESS)
Consisten en el registro de la actividad cortical generada en la corteza somatosensorial primaria (áreas 3,1 y 2 de Brodmann) en respuesta a un estímulo eléctrico sobre un nervio periférico (generalmente mediano o tibial posterior). Los PESS de uso habitual únicamente valoran la conducción medular de cordones posteriores.
Indicaciones de los PESS:
-
– Esclerosis múltiple
– Traumatismos cráneo-encefálicos y medulares. Valoración del coma.
– Tumores cerebrales o medulares que afecten a la vía somato-sensorial.
– Malformaciones vasculares
Estructuras que pueden estudiarse mediante PESS:
- – Plexos lumbar o braquial
– Médula espinal
– Tronco del encéfalo
– Radiaciones tálamo-corticales
– Corteza cerebral
Potenciales evocados visuales (PEV):
Consisten en el registro de la actividad cortical generada en la corteza visual primaria (áreas 18 y 19 de Brodmann) en respuesta a un estímulo visual generado mediante gafas que emiten pulsos de luz o patrones alternantes en una pantalla.
Indicaciones de los PEV:
- – Esclerosis múltiple (afectación muy frecuente)
– Tumores: craneofaringioma, centro semi-oval
– Malformaciones vasculares (poca utilidad)
Estructuras que pueden estudiarse mediante PEV:
- – II par
– Quiasma óptico y cintilla óptica.
– Vías tálamo-corticales (radiaciones ópticas)
– Corteza cerebral estriada.
Potenciales evocados auditivos de tronco (PEAT)
Son de extraordinaria importancia para conocer la conducción del VIII par craneal y las vías auditivas del tronco, por lo que, de manera indirecta, nos informan acerca del estado del mismo.
La estimulación se realiza mediante clicks de presión o rarefacción inducidos mediante altavoces situados sobre el conducto auditivo. El registro se realiza en A1/A2 (lóbulos de las orejas)-Cz y por las peculidaridades de su fisiología (vía bilateral a partir de la protuberancia) tienen gran valor para valorar la conducción del tronco.
Estos potenciales de latencia intermedia están formados por 5 ondas, de morfología, amplitud y latencia bien establecidas. En la NFIO, suele ser habitual considerar, especialmente las ondas I (ganglio de Corti), III (núcleos unión bulbo-protuberancial, en especial el núcleo coclear) y onda V (sinapsis en tubérculos mamilares inferiores). De este modo podemos conocer con gran precisión si la afectación es de la porción periférica de la vía (pérdida de onda I, por alteración de la arteria auditiva interna o alteración del intervalo I-III, por afectación del VIII par) o del tronco ascendente (incremento del intervalo III-V). La utilización conjunta de PEM (vía CE en región anterior), PESS (lemnisco medial, en la parte central del tronco) y PEAT (lemnisco lateral, en regiones laterales) permite conocer con gran fiabilidad y exactitud el estado funcional del tronco del encéfalo (desde la médula al mesencéfalo), estructura que resulta de importancia vital.
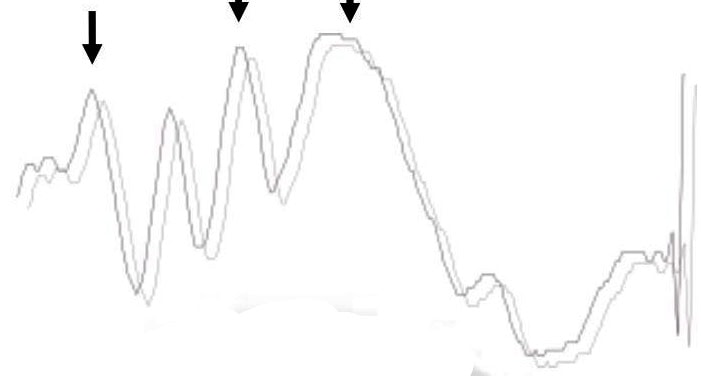
Indicaciones de los PEAT:
- – Estudio de la función auditiva: sorderas
– Esclerosis múltiple (afectación menos frecuente)
– Traumatismos craneales: valoración del coma
– Tumores
– Malformaciones vasculares:
Estructuras que pueden estudiarse mediante PESS:
- – Oído interno: caracterización de las sorderas
– VIII par
– Tronco del encéfalo
– Corteza cerebral (mapping cortical)
ELECTRONEUROGRAFÍA
Consiste en el estudio de la función de los nervios pertenecientes al Sistema Nervioso Periférico (SNP) y Autonómico (SNA). Básicamente consiste en el estudio de la conducción nerviosa. Para ello es habitual la producción de un Potencial de Acción Compuesto de Nervio (PACN) mediante estimulación eléctrica, generalmente aplicada transcutáneamente. Este PACN viajará, tanto antidrómica, como ortodórmicamente, de modo que en cada uno de estos sentidos tendrá un efecto diferente.
Estructura General del Sistema Neuromuscular
A continuación vamos a repasar sucintamente la estructura anatomofuncional del Sistema Nervioso Periférico (SNP), Vegetativo (SNV) y neuromuscular.
El SNP forma la interfase entre el entorno externo y el SNC, recibiendo la información y vehiculando la respuesta hacia los músculos. Está formado por los pares craneales, los nervios espinales y sus ganglios raquídeos de raíz dorsal. El soma de las neuronas motoras está localizado en el neuroeje (tronco del encéfalo y médula espinal) mientras que las sensitivas se localizan en los ganglios raquídeos.
El SNV inerva las vísceras, piel, músculos lisos y glándulas. Se divide en dos sistemas: simpático y parasimpático. La transmisión de estímulos tiene lugar de acuerdo con la siguiente secuencia: neurona central (hipotálamo), fibras preganglionares (asta intermedio-lateral), ganglios autónomos y fibras postganglionares efectoras.
El sistema neuromuscular está formado por la zona distal de los nervios y las fibras musculares (Por supuesto, existe una parte fundamental del SNC que controla los movimientos y pertenece a este sistema, sin embargo, por lo que a nosotros incumbe en este momento, sólo estamos interesados en el componente periférico.)
Componentes funcionales de los nervios espinales.
Cada nervio espinal contiene fibras de las siguientes clases:
1) aferente somático (son los componentes que inervan la pared somática y extremidades) general (son los componentes que están distribuidos por todo el cuerpo),
2) aferente visceral (son los componentes que inervan vísceras) general,
3) eferente somático general y
4) eferente visceral general.
Las raíces dorsales (sensitivas) conducen impulsos a la médula espinal desde los receptores periféricos. Sus somas están localizados en los ganglios de raíz dorsal en los agujeros intervertebrales. Las fibras de cada raíz dorsal inervan un dermatoma. Los dermatomas adyacentes se solapan, por lo que la pérdida de una raíz produce disminución de la sensación sin anestesia.
Las raíces ventrales (motoras) tienen los siguientes componentes funcionales: 1) eferentes somáticos generales, que inervan músculos estriados voluntarios y 2) eferentes viscerales generales que conducen impulsos a los músculos lisos (involuntarios), al miocardio y a las glándulas.
| Fibras | Diámetros (µm) | Velocidad de conducción (m/s) | Papel/receptores inervados |
|---|---|---|---|
| SENSITIVAS | |||
| Ia (A-α) | 12-20 | 70-120 | Aferentes primarios de huso neuromuscular |
| Ib (A-α) | 12-20 | 70-120 | Órgano neurotendinoso de Golgi. Receptores de tacto y presión. |
| II (A-β) | 5-14 | 30-70 | Aferentes secundarios de huso neuromuscular. Receptores de tacto, presión y vibración. |
| III (A-δ) | 2-7 | 12-30 | Receptores de tacto y presión. Receptores de dolor y temperatura. |
| IV (C) | 0.5-1 | 0.5-2 | Receptores de dolor y temperatura. Fibras amielínicas. |
| MOTORAS | |||
| A-α | 12-20 | 15-120 | Fibras musculares extrafusales. |
| A-γ | 2-10 | 10-45 | Fibras musculares intrafusales. |
| Autónomas preganglionares | >3 | 3-15 | Fibras autónomas poco mielinizadas. |
| Autónomas postganglionares | 1 | 2 | Fibras autónomas amielínicas. |
Tabla 2. Clasificación de las fibras nerviosas
Es habitual el estudio de troncos nerviosos mixtos, es decir, con un componente motor y otro sensitivo, por ello, lo más habitual es el estudio de ambos componentes.
Conducción motora.
Valora la conducción de las fibras de un calibre más grueso, como son las fibras A-α. Consiste en estimular en puntos distintos del tronco nervioso y recoger la respuesta muscular inducida en alguno de los músculos inervados por dicho nervio (ver figura 9). La respuesta muscular tendrá unos valores de latencia (en ms), que es el tiempo transcurrido desde la estimulación hasta el comienzo de la respuesta, y de amplitud (en mV) que nos informarán acerca de la conducción de dicho nervio.
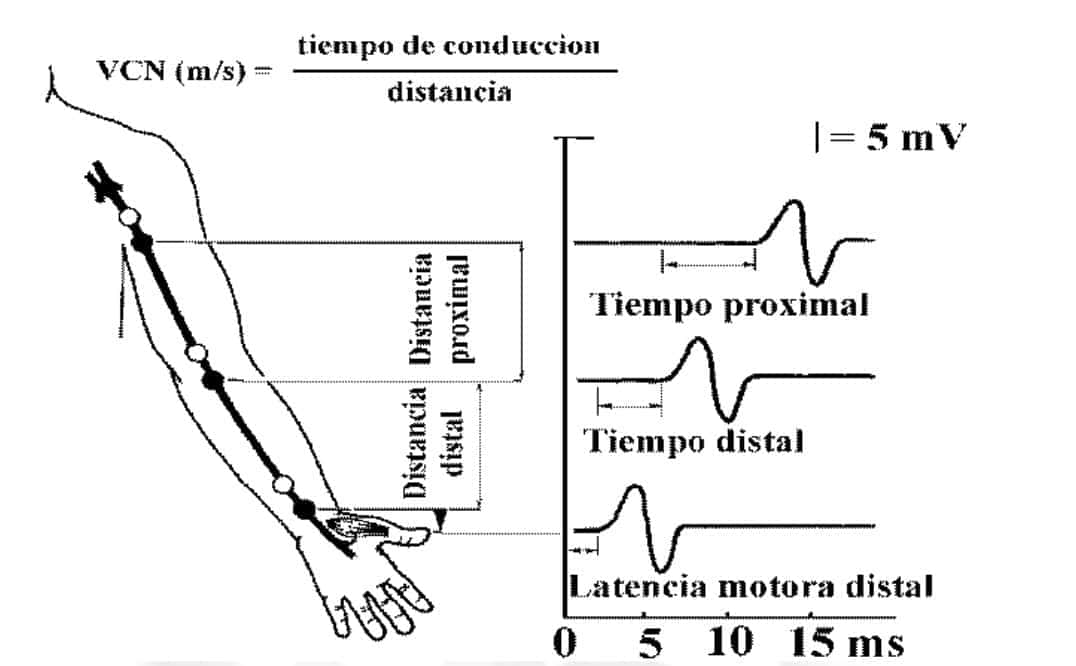
Pueden estudiarse numerosísimos nervios motores, pero los más habituales son el nervio facial en la cara, los nervios mediano, cubital y radial en el miembro superior y los nervios ciático poplíteo interno y peroneal en el miembro inferior.
Conducción sensitiva
En este caso se valora el estado fisiopatológico de las fibras sensitivas. El estudio puede hacerse de diversas maneras, pero la más frecuente consiste en la técnica de promediación de conducción antidrómica. Para ello se estimula proximalmente en el trayecto de un nervio mixto. El potencial de acción del nervio viaja tanto en sentido proximal (conducción ortodrómica), como en sentido distal (conducción antidrómica (la conducción ortodrómica hace referencia a la dirección fisiológica de estas fibras, es decir, desde la piel hacia el SNC. Mientras que la conducción antidrómica indica la conducción en sentido contrario, que no es el habitual en la conducción de estas fibras)). El registro se lleva a cabo sobre las fibras terminales del nervio, por lo que su amplitud será muy pequeña (del orden de los μV en lugar de mV), por lo que es preciso emplear la técnica de promediación (ver más arriba los PE).
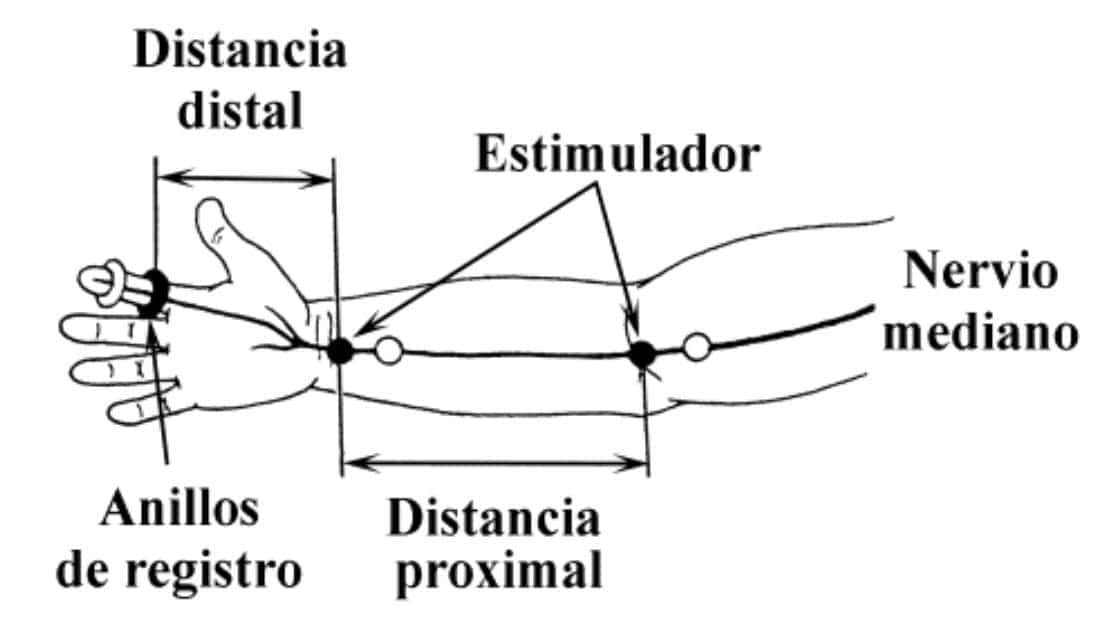
Al igual que vimos anteriormente, esta prueba valora la conducción de las fibras de un calibre más grueso, como son las fibras aferentes tipo II. La respuesta muscular tendrá unos valores de latencia (en ms), que es el tiempo transcurrido desde la estimulación hasta el comienzo de la respuesta, y de amplitud que nos informarán acerca de la conducción de dicho nervio.
El estudio ENG aporta información sobre distintas características de las afectaciones del SNP. De modo que podemos encontrar neuropatías diferentes en función de diferentes clasificaciones.
-
Distribución topográfica. Es decir dependiendo del número de troncos nerviosos afectados:
- o Mononeuropatías. Sólo está afectado un nervio. Por ejemplo el s. túnel carpiano o neuropatías traumáticas.
o Mononeuropatía múltiple. Afectación de varios nervios no generalizada y, habitualmente, irregular. Por ejemplo en las vasculitis.
o Polineuropatías. Afectación general del SNP. Por ejemplo en la diabetes.
Carácter. Es decir, en función de la fisiopatología subyacente a la alteración de la función nerviosa.
- o Desmielinizante. La afectación principal es sobre la mielina, preservándose relativamente la membrana axónica. El principal hallazo en estos casos es la existencia de un retraso en la velocidad de conducción, mantiniéndose intacta la amplitud de los potenciales. Por ejmplo: s. Guillain-Barre. En este caso, la desmielinización tiene lugar proximalmente.
o Motora. La principal afectación en este caso, es la alteración de la membrana axónica, con pérdida del número global de fibras. En estas patologías, por el contrario, puede conservarse la velocidad de conducción, pero se afecta la amplitud de los potenciales. Puede verse en la neuropatía por lepra (afortunadamente rara) o en la intoxicación por metales pesados.
o Mixta. Se observan características de ambas afectaciones, por lo que habrá un pérdida de amplitud, junto con una disminución de la velocidad de conducción Síndrome de Charcot-Marie-Tooth.
Localización.
- o Proximal.Síndrome de Guillain-Barre
o Distal. Neuropatía por déficit de vitamina B12
ELECTROMIOGRAFÍA
Las unidades motoras están formadas por una motoneurona alfa y fibras musculares por ella inervadas. Se define la tasa de inervación como el número de fibras musculares inervadas por una sola motoneurona, su número varía desde 3-5 en los músculos extrínsecos del ojo hasta 2000 en el sóleo. La región anatomofuncional fundamental en el sistema neuromuscular es la sinapsis, responsable de la transmisión neuromuscular.
La terminación presináptica del axón contiene vesículas de acetilcolina (ACh), que se van a liberar con la llegada del estímulo, produciendo un EPP (end plate potential) o potencial de placa terminal. En músculos sanos, cada potencial de acción (PA) nervioso produce una contracción de la fibra muscular. En condiciones de reposo, se liberan “cuantos” de ACh de forma aleatoria, que producen potenciales de placa terminal en miniatura (MEPP).
Cuando un músculo es denervado, aumenta su sensibilidad a la ACh más de 100 veces en 1-2 semanas (hipersensibilidad por denervación). Este fenómeno se produce por la aparición de numerosos receptores de ACh fuera de la unión neuromuscular y se piensa que es el responsable de la aparición de los potenciales de fibrilación que se registran en el EMG.
La actividad eléctrica de un músculo es registrada por medio de electrodos de aguja. Alrededor de 25 puntos diferentes deben examinarse en un músculo mediante el cambio de orientación y profundidad del electrodo al menos 5 mm y mediante reinserción
Deben examinarse con sumo cuidado los siguientes aspectos:
- o Actividad espontanea. Debe buscarse en todos los lugares registrados. La diferenciación entre actividad espontanea y voluntaria se hace por la forma de los potenciales y el ritmo de descarga.
o Potenciales de unidad motora (MUP). El propósito es medir su duración media. Cada potencial debe registrarse al menos 3 veces, por medio de una contracción mínima para evitar interferencias. Es registro debe hacerse con una amplificaron de 100 µV/.cm y una base de tiempos de 1 mm/ms. La forma de los potenciales varía mucho con el tipo de electrodo empleado, por ello en clínica se emplean electrodos concéntricos con un área de 0.07 mm2. Cuando el paciente no colabora, pueden provocarse movimientos mediante el empleo de reflejos. Deben medirse un mínimo de 20 MUP. Es importante la duración y la presencia o no de polifasia que es el número de fases que componen el MUP.
o Esfuerzo máximo. Consiste en pedir al paciente que haga la mayor fuerza de que sea capaz con el músculo estudiado. El resultado depende enormemente de la cooperación del paciente. En función de su morfología, será simple (perdida de fibras) cuando se observan fácilmente las unidades y existen amplios espacios de línea de base entre ellas, intermediario en el que se densifica el trazado y hay pocos trozos de línea de base y, por ultimo interferencial, en el que desaparece por completo la línea de base.
Potenciales que se obtienen en EMG
1.- Potenciales de placa terminal.
Monofásicos o difásicos con un comienzo electronegativo, debido a la entrada de corriente en la placa terminal. Equivalen a los MEEP y son liberaciones espontaneas de vesículas de Ach. Su amplitud es de 100-200 µV y su duración menor a 5 ms. No tienen significado patológico.
Se supone corresponden con potenciales miniatura de potenciales terminales de placa, bloquándose con curare. Recientemente se han presentado evidencias de que los potenciales negativo-positivo se originan en fibras musculares intrafusales. Se registran en músculos normales y no tienen ningún significado patológico. No es posible distinguirlos de los potenciales de fibrilación sólo por la morfología.
2.- Potenciales de fibrilación.
En sujetos sanos pueden obtenerse algunos potenciales. Cuando se estudian 20-30 puntos, pueden obtenerse en 2-3 sitios sobre todo distales, sin embargo, estos potenciales benignos son descargan más irregularmente que las fibrilaciones patológicas debidas a la denervación. Se supone que son potenciales terminales miniatura que pasan el umbral y producen un potencial de acción. Tienen significado patológico sólo si se registran al menos en dos puntos del músculo.
3.- Fasciculaciones.
En sujetos sanos pueden aparecer fasciculaciones benignas. Ocurren cuando el paciente está completamente relajado. Es difícil diferenciarlas de las fasciculaciones malignas. No se diferencian morfológicamente de los potenciales de unidad motora. Para establecer el carácter patológico de las fasciculaciones hay que evaluar los MUP, la presencia de fibrilaciones y el patrón de máximo esfuerzo, lo que, junto con las fasciculaciones indica patología de asta anterior.
Patrones patológicos del EMG
Patrón miógeno. La lesión primaria está localizada en la fibra muscular, sin afectación de los axones:
- 1.- Trazados interferenciales con fuerza mínima.
2.- Voltaje de inferferencia disminuido
3.- Elevada incidencia de potenciales polifásicos
4.- Duracnión media y amplitud de los potenciales disminuidos
5.- Indemnidad de las velocidades de conducción, motoras y sensitivas.
Predominan en los músculos que presentan más atrofia, incluso con áreas diferentes dentro del mismo músculo. Esto significa que el estudio de una miopatía requiere un elevado grado de minuciosidad.
Patrón neurógeno. Lesión nerviosas que pueden ir desde el soma de la motoneurona hasta la placa terminal. Hay un déficit real de unidades activables:
- 1.- Trazado intermediario del esfuerzo máximo, con pérdida de unidades motoras
2.- Aumento del reclutamiento espacial
3.- Aumento de la amplitud y duración de los potenciales de unidad motora
4.- Potenciales de fibrilación y positivos que corresponden a la denervación del músculo.
5.- Fasciculaciones
Estos potenciales contrastan con la ausencia de potenciales espontáneos (en reposo) que caracterizan al proceso miógeno.
Los estudios de EMG están indicados en todas las patologías en las que presuntamente esté implicado el sistema neuromuscular como son las miopatías, neuropatías, o afectaciones de la transmisión neuromuscular (miastenia gravis, síndrome de Eaton- Lambert). Nos permite caracterizar el proceso patológico en función de diversos aspectos fundamentales para el diagnóstico y pronóstico:
- Evolución del proceso
- o Agudo.
o Crónico.
Fisiopatología
- o Miopatía primaria (miositis)
o Denervación secundaria a afectación neural. Esclerosis Lateral Amiotrófica.
Localización
- o Miopatía primaria: parcheada Denervación: más homogénea.